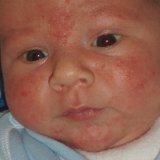
Риносинуситы – это инфекционное заболевание верхних дыхательных путей. Данная форма инфекции объединяет в одну группу острые инфекционные и аллергические заболевания у детей полости носа и его придаточных пазух.
Определение локализации воспалительного процесса слизистой оболочки придаточных пазух позволяет установить один из следующих диагнозов:
- Гайморит – это поражение гайморовой пазухи или верхнечелюстной пазухи.
- Этмоидит – это поражение решетчатого лаберинта.
- Сфеноидит – это поражение основной или клиновидной пазухи.
- Фронтит – это поражение лобной пазухи.
При поражении нескольких пазух выделяют гемисинусит, если же поражены все пазухи – то пансунусит.
По длительности протекания воспалительных процессов на слизистой оболочке носа и придаточных пазухах риносинусит разделяют на:
- Острый.
- Затяжной.
- Хронический.
Острый риносинусит – это воспалительный процесс, протяженность которого составляет не более 10 дней.
Хронический риносинусит – это воспалительный процесс, протяженность которого составляет более трех месяцев.
Анатомические особенности:
В первые двенадцать лет после рождения у ребенка формируется лицевой отдел черепа. Из-за этого для детей в этом возрастном промежутке так характерны локализованные воспалительные процессы в синусах. Этмоидит является наиболее характерной формой синуситов на первых четырех годах жизни ребенка. Это объясняют тем, что к моменту рождения ребенка полностью сформированным считается только решетчатый лабиринт. В последствии увеличивается только объем его клеток. Гайморовы пазухи постепенно формируются к четырехлетнему возрасту. Из-за этого увеличивается возможность приобретения верхнечелюстных синуситов (гайморит). В период от пяти до двенадцати лет у детей формируются сфеноидальные и фронтальные синусы. Их воспаление приходится именно на этот период жизни. По достижении двенадцатилетнего возраста воспалительные изменения способны возникать в любых синусах или одновременно в нескольких.
Возбудители заболевания:
Главной причиной острых риносинуситов детей являются аллергия и инфекционные заболевания. Вызывают воспалительные процессы слизистой носа и пазух не только инфекционные агенты.
На воспалительные изменения может влиять и ряд других факторов:
- переохлаждение,
- химические или механические раздражения слизистой,
- анатомические нюансы развития костной ткани, полости и придаточных пазух,
- присутствие гипертрофированных аденоидных вегетаций.
Изменения в иммунной системе у ребенка могут способствовать развитию острого инфекционного риносинусита ( в дальнейшем ОИРС) и модифицированию его течения.
По виду инфекционного агента выделяют ОИРС:
- Вирусный.
- Бактериальный.
Частым явлением считается наслоение бактериальной инфекции на вирусную. Это объясняется тем, что респираторно-вирусная инфекция не просто способствует отекам или инфильтрации слизистой оболочки полостей носа, но и ухудшает вывод содержимого пазух (нарушается функция мерцательного эпителия). Тем самым создаются сопутствующие условия для образования и развития бактериальной инфекции. Характерной чертой ОИРС является монофлора. Основное место скоплений, роста возбудителей, источником инфекции в детстве - это лимфоидная ткань носоглотки. Иначе - анденоиды. Именно с анденоидов в основной части случаев начинается развитие заболевания.
Клинические проявления:
Факторы, влияющие на развитие ОИРС в детском возрасте, рзделяют на:
1. Общие. К таким факторам относятся:
- наличие хронических болезней,
- несостоятельность иммунной системы,
- общая слабость организма,
- переохлаждение.
2. Местные. Примером может служить искривление перегородки носа, способное привести к развитию острого ринита. А при наличии других отрицательных факторов, способное привести к прогрессирующим воспалительным процессам, формирующим синуситы различных локаций.
Клинические проявления ОИРС:
- болевой синдром,
- повышение секреции,
- нарушение дыхания носом, обонятельной функции,
- отечный синдром,
- конъюктивиты,
- общие симптомы (повышение температуры и прочее).

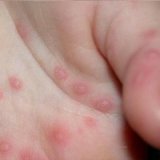
Особенности острых инфекционных заболеваний у детей:
- Высокая распространенность в раннем детстве.
- Однотипная микрофлора.
- Формирование, обострение болезни, как следствие осложнения острой респираторной или вирусной инфекции.
- Внезапное начало.
- Возможность перехода болезни на поблизости находящиеся органы.
Диагностика
Лабораторная диагностика включает в себя:
- Сбор анализов у больного.
- Сбор данных профессионального осмотра при использовании перкуссии, пальпации зон проекции придаточных пазух носа.
- Передняя и задняя риноскопия.
- Фарингоскопия.
- Клинический анализ крови.
Наибольшую важность и значение среди лабораторных методов отводят анализу крови пациента.
Спектр инструментальных методов исследования наиболее широк.
Инструментальная диагностика включает в себя:
- Эндоскопическую риноскопию.
- Бактериологическое исследование мазка из носа.
- Рентгенографию придаточных пазух носа.
- Компьютерную томографию придаточных пазух носа.
- Инвазивные методы.
Лечение:
- Устранение воспалительных явлений
- Восстановление проходимости верхнечелюстных пазух.
- Эвакуация отделяемого из пазух.
- Ликвидация очага инфекции.
Устранение воспалительных процессов способствует избавлению от воспалительных отеков, восстанавливает дренаж пазух. Избавиться же от отеков поначалу помогают полусинтетические пенициллиновые антибиотики. Также широко используются антибактериальные препараты, такие как "цефалоспорин" и современные макролиды.
При назначении антибактериальных препаратов детям всегда учитывается:
- возраст ребенка,
- применение антибиотиков на протяжении предыдущих одного – трех месяцев,
- возможные аллергические заболевания и реакции.






Отзывы